前交叉韧带合并前外侧韧带损伤:从解剖到临床效果
前交叉韧带(ACL)撕裂是最常见的膝关节损伤之一,前交叉韧带重建(ACLR)的手术量在过去几十年中有所增加,在美国每年约有13万例ACLR手术[1]。
单束ACLR目前是前交叉韧带撕裂患者的金标准手术。与非手术治疗相比,重建可以带来更高的生活质量和更好的运动功能,并且可以减少膝关节的症状[2]。然而据报道,在ACLR手术后高达25%的患者可出现移植物失败率和术后残余旋转不稳定[3]。为了改善术后疗效,已经开发了许多不同的治疗方法,包括双束ACLR或外侧关节外肌腱固定术(Lateral extra-articular tendon fixation,LET)。到目前为止,还没有临床或生物力学证据显示双束ACLR重建优于单束重建[4]。对于LET,增加这一术式的原因是基于其可通过增加力臂从而控制旋转[5]。
然而,由于其可能增加并发症及患晚期骨关节炎(osteoarthritis ,OA)的风险,它在20世纪90年代就被放弃[5,6]。幸运的是,最近由Ferretti等人进行的一项至少随访10年的研究证实了OA的高风险是不成立的[7]。
Claes等人在2013年发表了一篇膝关节前外侧韧带(ALL)的详细描述之后,骨科领域对前外侧结构及其生物力学特性的兴趣重新燃起[8]。这条“重新发现”的韧带最初由Segond于1879年描述,最近激起了人们的热情,并成为外科医生之间激烈争论的焦点。虽然有作者论证了它的解剖及其在膝关节稳定性中的重要作用,但也有人质疑它作为膝关节稳定器的作用,甚至质疑它的存在[9-13]。难以确定ALL的原因可能是由于可用的标本类型(防腐或新鲜)和采用的解剖技术的差异。但在去年的一次共识会议上,ALL被确认为前外侧复合体内的明确解剖结构[14]。另外,它在ACLR患者中的重建显示出良好的临床效果[15-18]。
本综述的目的是强调对ALL解剖和功能的实际了解,以及重建对ACLR患者的影响。
解剖学
经过多年激烈的文献辩论,国际上具有影响力的ACL手术研究人员和临床医生小组终于达成共识:ALL存在[14]。1879年,Paul Segond博士首次将ALL描述为"奇特的、耐磨的纤维带状结构",当膝关节强行内旋时可导致胫骨平台撕脱骨折—Segond骨折[19]。19世纪初,法国解剖学家Vallois和Jost对膝盖的前外侧结构产生了兴趣。后来直到1976年Hughston等人描述为“外侧关节囊韧带的中三分之一”,人们才重新对膝关节的前外侧结构产生兴趣[20,21]。随后进行了大量研究,并以多种不同方式对ALL进行命名,导致围绕膝关节前外侧解剖结构的高度混乱[9,21]。
“前外侧韧带”一词最早在1986年由Terry等人在文献中使用,但在2013年Claes等人将其扩展到医学期刊之外,并对该结构进行了精确的描述[22]。
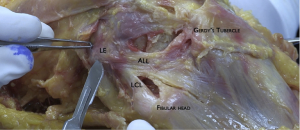
不同的作者对ALL的解剖学特征进行了研究,他们报告了一些相互矛盾的发现[9,11,23]。虽然胫骨附着点一直被描述为位于腓骨头前缘和Gerdy结节后缘之间的中点,但文献报道的股骨附着点各有不同[9,23,24]。直到最近的精确解剖方案才达成共识,将其股骨止点定位于外上髁的后方和近侧[14,25]。
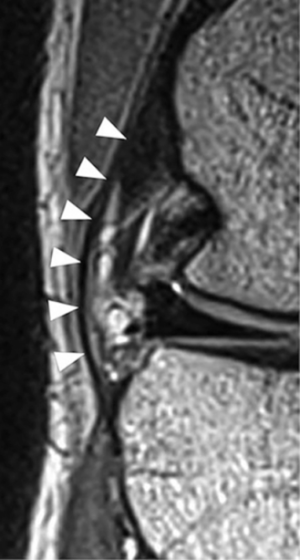
在这个位置,它位于外侧副韧带表面,然后沿前下方向延伸至胫骨近端,止于关节线远端平均9.5 mm(图1)[23,26]。
Claes等人在2014年发表的一项获奖研究表明,这个位置与Segond撕脱骨折的位置相同[27]。还有其他的结构也附着在这个区域,但是对于这些结构中哪一个是导致这个病变的原因还没有达成共识[14]。
组织学上,ALL是一种由致密的胶原纤维组成韧带结构,与附着于外侧半月板的关节囊组织不同[11,26,28,29]。
ALL的尺寸
许多研究已经分析了ALL的尺寸。平均长35-40mm,宽7mm,厚1-3mm[11,13,23]。它不遵循等长行为和尸体研究的结果,其在屈曲过程中的长度变化特性结果不一致。一些作者报道了韧带长度随着膝关节屈曲的增加而增加,而另一些作者则证明韧带长度随着膝关节屈曲而减少[26,28,30-32]。对于这种分歧的一个可能的解释与之前对于股骨ALL起源的误识有关。Helito等人和Zens等人报告,股骨起点靠近外上髁中心或位于外上髁中心的前方和远端时,膝关节屈曲时全长增加[31,32]。另一方面,Dodds等人的结果显示,如果起源于股骨外上髁的近端和后方,ALL会随着膝关节屈曲而松弛。ALL的这种松弛将是屈膝过程中胫骨生理内旋所固有的必要条件[30,33]。这两个结果都和Imbert等人的研究一致。他们的研究表明,ALL的长度改变取决于人们对这两种不同的股骨止点的认识[34]。
生物力学
文献报道的最大失效载荷和刚度分别为175~205N和20N/mm~42N/mm[26,35,36]。这些结果证实了半腱肌移植物(1216N)或股薄肌移植物(838N)适用于ALL重建(26例)。
ALL是膝关节的稳定器。虽然关于ALL在ACL完整膝关节中的作用的研究结果在文献中尚存在争议,但ALL是ACL损伤膝关节内旋和轴移的重要限制因素[35,37-39]。多项研究表明,与ACLR+ALLR不同,ACL中单独进行ACLR不能恢复正常的膝关节运动学[40,41]。在一项尸体研究中,Schon等人警告ALLR术后可能存在过度约束膝关节内旋的风险[42]。这一发现最近被Nielsen等人和Inderhaug等人驳斥,他们报告称没有发现ALLR过度约束膝关节[40,43]。
损伤
膝关节前外侧结构的损伤可能发生在 ACL 撕裂时,或者可能由慢性病例超负荷或随后的疼痛发作引起[44]。ACL和ALL合并损伤的创伤机制类似于孤立性ACL 损伤的创伤机制:早期屈曲、动态外翻和内旋[9]。根据Ferretti等人的研究结果,这些伴随损伤发生在90%明显孤立的ACL撕裂患者中[44]。这些结果与之前研究报告的ACL和前外侧结构伴随损伤的发生率从 80%~100%一致[44]。ALL撕裂的临床诊断对骨科医生来说仍然是一大挑战[9]。轴移试验仍然是评估其完整性的最可靠测试。Monaco等人证明,只有在体外ALL和ACL均不存在的情况下才能看到III度轴移[45]。然而,这一发现并未在文献中得到证实,因为其他作者表明外侧半月板、髂胫束、胫骨平台后倾角增加或全身过度松弛也可能会导致高度轴移[9,46]。
关于放射学,评估ALL的方法通常有两种:超声(US)和磁共振成像(MRI)(图2)。在最近的一次系统评价中,Puzzitiello等人分析了2013-2017年间发表的13篇使用MRI或US评估在ACL断裂情况下的ALL损伤的文献[46]。
在MRI上,76 % ~ 100 %的膝盖中可以看到全部或至少一部分ALL。然而,仅10.8 %~62.5%的膝关节可发现ALL韧带损伤。这个比率远低于Ferretti 等人报告的比率(90%),这表明MRI诊断ALL 损伤的假阴性率仍然很高[44,46]。然而,Muramatsu等人通过使用三维(3D)MRI诊断急性前交叉韧带撕裂的患者发现,ALL损伤率(87.5%)高于以往作者使用标准MRI检查的结果。此比率在伤后较早进行3D MRI(<1月)相比于较晚进行3D MRI时显著升高[47]。
在Cavaignac等人进行的尸体研究中,所有标本中的ALL都可以通过US进行识别,并且结果与解剖学完全一致[48]。同组比较了30名患者在US和MRI上的ALL病理表现[49]。他们表明,所有使用US的患者都可以看到ALL,并且US和MRI结果之间存在显著相关性,63%的前交叉韧带撕裂患者发生了ALL损伤。
ALL重建和临床结局
基于我们对ALL解剖学和生物力学特征的最新了解,已经描述了解剖学上ALL重建的外科技术[50]。大多数技术使用单股或双股股薄肌移植物,股骨端固定在外上髁近端和后部[51-53]。然后将移植物埋到髂胫束深层并固定在Gerdy结节和腓骨头中点的胫骨上,距离关节线10mm。Sonnery-Cottet 等人建议通过骨隧道远端固定移植物,但其他人也使用了锚钉或界面螺钉[50,53]。移植物固定时膝关节屈曲角度仍然存在争议,但生物力学已经证明,将ALL重建固定在外上髁近端和后部,并在全膝伸直时收紧可以恢复膝关节的正常生物力学,而不会对关节施加任何过度约束[40,53]。
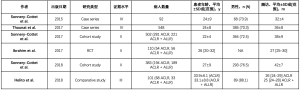
尽管自2013年以来对ALL的兴趣重新兴起,但在文献中报告联合ACLR+ALLR的临床结局且至少随访2年的研究仍然很少(表1)。 Sonnery-Cottet等人于2015年发表了第一个包括92名ACLR+ALLR患者的临床研究。平均随访32±4个月后,Lysholm评分和主、客观的IKDC评分均显著增加(P<0.0001)[17]。91.6%的患者IKDC客观评分为A级,IKDC主观评分为86.7±12.3,Lysholm评分为92±9.8。这些出色的术后结果随后被所有发表的临床研究证实,并且与ACLR后报道的结果相似甚至更好[16,52,55]。
Full table
在高危患者中,ACLR术后移植物再断裂风险高达18%[56]。在一项包括502名患者的对照研究中,Sonnery-Cottet等人在高危人群中证实ACLR+ALLR与ACLR相比,高危人群中的ACLR +ALLR移植物再断裂率显著降低。平均随访时间为38.4 个月,四股腘绳肌腱移植物的断裂率为10.77%(6.60%~17.32%),骨-髌腱-骨移植物破裂率为16.77%(9.99%~27.40%),腘绳肌腱联合ALLR移植物断裂率为 4.13%(2.17%~7.80%)(图3)[16]。ACLR+ALLR的移植失败率比四股腘绳肌腱移植组低3.1倍,比骨-髌腱-骨移植组低2.5倍。
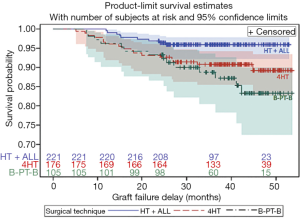
Helito等人也报道了联合ACLR+ALLR后移植失败率的改善。在随访至少2年的患者队列中,ACLR+ALLR和ACLR患者的移植物失败率分别为0%和7.3%(P>0.05)[52]。根据Sonnery-Cottet等人的说法,ACLR+ALLR不仅保护ACL移植物,也保护内侧半月板的修复。在另一项包括383例患者的比较研究中,ACLR + ALLR组在随访36个月时半月板修复的存活率为91.2%[95%置信区间(CI), 83.8% [95% CI, 77.1%~88.7%],ACLR组为83.8% (P=0.033)(图4)[15]。
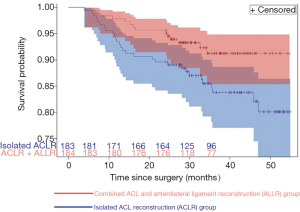
ACLR + ALLR患者的内侧半月板修复失败的概率比ACLR患者低2倍以上(危险比,0.443;95%可信区间,0.218-0.866)。而且,其他预后因素(如年龄、运动类型、BMI)没有干扰内侧半月板修复失败的变化。这种对内侧半月板修复的保护作用可以在膝关节发挥重要的长期效果,因为已有研究表明,在ACL重建时进行内侧半月板切除术的患者患OA的风险更高[57]。
同样重要的是,在前交叉韧带重建的基础上增加关节外重建并不会增加术后并发症的风险。在一组548例患者的大系列研究中,Thaunat等人报告了术后平均20.4±8.0个月同侧膝关节再手术率为14%。这一比率与单独ACLR后报告的结果相当(6.5%~26.7%)[18]。此外,在所有的再手术中,只有3例与ALL手术有关,并且都需要取出股骨螺钉。Helito等人还报告了一名患者在ACLR+ALLR后股骨端锚钉松动,进而导致膝关节外侧软组织激惹而需要移除[52]。最后,在近期的解剖位ALLR术后的报道中,LET的膝关节高僵硬率并未被观察到[17,18,52]。
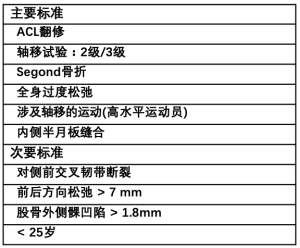
尽管ACLR + ALLR有良好的临床效果,并有证据表明在ACLR基础上增加关节外重建可以改善旋转松驰的控制,但联合ACLR + ALLR的适应证在文献中仍存在争议[14,58]。一个专家组提出了确定有资格接受这种手术的患者的标准(表2)[9]。
Getgood等人在最近发表的一篇关于ALL的共识性论文中指出,ACLR + ALLR的合适适应证包括ACL翻修手术、高度轴移、多韧带松弛/膝关节反曲,以及年轻有进行轴移运动需求的患者[14]。
展望
近年来,我们对ALL的解剖学和生物力学特性的认识有了很大的提高。与孤立的ACLR不同,ACLR + ALLR已经很好地证明了可以恢复膝关节的正常运动学。这种膝关节稳定性的改善很可能是文献报道的更佳临床结果的原因。然而,还需要更多的随机对照试验(Randomized controlled trial,RCTs)和长期随访来证实这些结果。事实上,除了一项RCT外,所有纳入本综述的临床研究都是回顾性的,并且是非随机研究。在这种情况下,不能排除选择偏倚的风险,尽管在一些研究中进行了多因素分析,以去除患者之间的人口学差异干扰[15,16]。此外,没有长期随访研究证实ALL手术可以最大限度地降低再手术率,众所周知,再手术率会随着手术时间的推移而增加。
另一点值得进一步考虑的是执行ACLR+ALLR的适应证。到目前为止,对于谁应该有资格接受这种联合手术,还没有达成具体的共识。由于缺乏诊断ACL撕裂患者伴发ALL损伤的临床检查方法,目前ACLR+ALLR主要用于ACL移植物断裂的高危患者或有高度旋转不稳定迹象提示合并ALL损伤的患者。在未来,放射科医生和外科医生应该增加他们在MRI或US上评估ALL的专业知识,以提高诊断ALL损伤的准确性[46]。此外,通过3D MRI等新的影像学诊断方法可以提高ALL撕裂的诊断水平。
结论
ALL是膝关节重要的稳定结构。它可以抑制胫骨的内旋,并最大限度地减少ACL损伤膝关节的轴移。它的解剖结构和过程已经得到很好的描述,现在一致认为韧带起源于股骨外上髁的近端和后部,并止于腓骨头和Gerdy结节的中间,距离关节线10mm。生物力学和临床研究表明,将ALLR添加到ACLR可使膝关节动力学正常化,降低移植物断裂率,并对内侧半月板修复具有保护作用。尽管临床结果令人振奋,但ALLR的适应证仍在文献中存在争议。未来的RCT,放射学技术的持续进步,以及放射科医生和外科医生对ALL评估的专业水平和熟悉程度的提高,可以在不久的将来帮助确定哪些患者将受益于ALLR。
Acknowledgments
Funding: None.
Footnote
Provenance and Peer Review: This article was commissioned by the Guest Editors (Camilo Partezani Helito and Jorge Chahla) for the series “The Multiligament Injured Knee” published in Annals of Joint. The article has undergone external peer review.
Conflicts of Interest: The series “The Multiligament Injured Knee” was commissioned by the editorial office without any funding or sponsorship. B Sonnery-Cottet receives royalties from, and is a paid consultant for Arthrex Inc. PP Koch is consultant by Medacta Inc. The authors have no other conflicts of interest to declare.
Ethical Statement: The authors are accountable for all aspects of the work in ensuring that questions related to the accuracy or integrity of any part of the work are appropriately investigated and resolved.
Open Access Statement: This is an Open Access article distributed in accordance with the Creative Commons Attribution-NonCommercial-NoDerivs 4.0 International License (CC BY-NC-ND 4.0), which permits the non-commercial replication and distribution of the article with the strict proviso that no changes or edits are made and the original work is properly cited (including links to both the formal publication through the relevant DOI and the license). See: https://creativecommons.org/licenses/by-nc-nd/4.0/.
References
- Mall NA, Chalmers PN, Moric M, et al. Incidence and trends of anterior cruciate ligament reconstruction in the United States. Am J Sports Med 2014;42:2363-70. [Crossref] [PubMed]
- Ardern CL, Sonesson S, Forssblad M, et al. Comparison of patient-reported outcomes among those who chose ACL reconstruction or non-surgical treatment. Scand J Med Sci Sports 2017;27:535-44. [Crossref] [PubMed]
- Chambat P, Guier C, Sonnery-Cottet B, et al. The evolution of ACL reconstruction over the last fifty years. Int Orthop 2013;37:181-6. [Crossref] [PubMed]
- Misonoo G, Kanamori A, Ida H, et al. Evaluation of tibial rotational stability of single-bundle vs. anatomical double-bundle anterior cruciate ligament reconstruction during a high-demand activity - a quasi-randomized trial. Knee 2012;19:87-93. [Crossref] [PubMed]
- Sonnery-Cottet B, Barbosa NC, Vieira TD, et al. Clinical outcomes of extra-articular tenodesis/anterolateral reconstruction in the ACL injured knee. Knee Surg Sports Traumatol Arthrosc 2018;26:596-604. [Crossref] [PubMed]
- Ferretti A. Extra-articular reconstruction in the anterior cruciate ligament deficient knee: a commentary. Joints 2014;2:41-7. [PubMed]
- Ferretti A, Monaco E, Ponzo A, et al. Combined Intra-articular and Extra-articular Reconstruction in Anterior Cruciate Ligament-Deficient Knee: 25 Years Later. Arthroscopy 2016;32:2039-47. [Crossref] [PubMed]
- Claes S, Vereecke E, Maes M, et al. Anatomy of the anterolateral ligament of the knee. J Anat 2013;223:321-8. [Crossref] [PubMed]
- Sonnery-Cottet B, Daggett M, Fayard JM, et al. Anterolateral Ligament Expert Group consensus paper on the management of internal rotation and instability of the anterior cruciate ligament - deficient knee. J Orthop Traumatol 2017;18:91-106. [Crossref] [PubMed]
- Ingham SJM, de Carvalho RT, Martins CAQ, et al. Anterolateral ligament anatomy: a comparative anatomical study. Knee Surg Sports Traumatol Arthrosc 2017;25:1048-54. [Crossref] [PubMed]
- Kraeutler MJ, Welton KL, Chahla J, et al. Current Concepts of the Anterolateral Ligament of the Knee: Anatomy, Biomechanics, and Reconstruction. Am J Sports Med 2018;46:1235-42. [Crossref] [PubMed]
- Williams A. Editorial Commentary: The Anterolateral Ligament: The Emperor's New Clothes? Arthroscopy 2018;34:1015-21. [Crossref] [PubMed]
- Patel RM, Brophy RH. Anterolateral Ligament of the Knee: Anatomy, Function, Imaging, and Treatment. Am J Sports Med 2018;46:217-23. [Crossref] [PubMed]
- Getgood A, Brown C, Lording T, et al. The anterolateral complex of the knee: results from the International ALC Consensus Group Meeting. Knee Surg Sports Traumatol Arthrosc 2018; [Epub ahead of print]. [Crossref] [PubMed]
- Sonnery-Cottet B, Saithna A, Blakeney WG, et al. Anterolateral Ligament Reconstruction Protects the Repaired Medial Meniscus: A Comparative Study of 383 Anterior Cruciate Ligament Reconstructions From the SANTI Study Group With a Minimum Follow-up of 2 Years. Am J Sports Med 2018;46:1819-26. [Crossref] [PubMed]
- Sonnery-Cottet B, Saithna A, Cavalier M, et al. Anterolateral Ligament Reconstruction Is Associated With Significantly Reduced ACL Graft Rupture Rates at a Minimum Follow-up of 2 Years: A Prospective Comparative Study of 502 Patients From the SANTI Study Group. Am J Sports Med 2017;45:1547-57. [Crossref] [PubMed]
- Sonnery-Cottet B, Thaunat M, Freychet B, et al. Outcome of a Combined Anterior Cruciate Ligament and Anterolateral Ligament Reconstruction Technique With a Minimum 2-Year Follow-up. Am J Sports Med 2015;43:1598-605. [Crossref] [PubMed]
- Thaunat M, Clowez G, Saithna A, et al. Reoperation Rates After Combined Anterior Cruciate Ligament and Anterolateral Ligament Reconstruction: A Series of 548 Patients From the SANTI Study Group With a Minimum Follow-up of 2 Years. Am J Sports Med 2017;45:2569-77. [Crossref] [PubMed]
- Paul S. Recherches cliniques et experimentales sur les epanchements sanguins du genou par entorse. Progres Medical 1879;297-299:319-321, 340-341.
- Hughston JC, Andrews JR, Cross MJ, et al. Classification of knee ligament instabilities. Part II. The lateral compartment. J Bone Joint Surg Am 1976;58:173-9. [Crossref] [PubMed]
- Cavaignac E, Ancelin D, Chiron P, et al. Historical perspective on the "discovery" of the anterolateral ligament of the knee. Knee Surg Sports Traumatol Arthrosc 2017;25:991-6. [Crossref] [PubMed]
- Terry GC, Hughston JC, Norwood LA. The anatomy of the iliopatellar band and iliotibial tract. Am J Sports Med 1986;14:39-45. [Crossref] [PubMed]
- Van der Watt L, Khan M, Rothrauff BB, et al. The structure and function of the anterolateral ligament of the knee: a systematic review. Arthroscopy 2015;31:569-582.e3. [Crossref] [PubMed]
- Daggett M, Ockuly AC, Cullen M, et al. Femoral Origin of the Anterolateral Ligament: An Anatomic Analysis. Arthroscopy 2016;32:835-41. [Crossref] [PubMed]
- Daggett M, Busch K, Sonnery-Cottet B. Surgical Dissection of the Anterolateral Ligament. Arthrosc Tech 2016;5:e185-8. [Crossref] [PubMed]
- Kennedy MI, Claes S, Fuso FA, et al. The Anterolateral Ligament: An Anatomic, Radiographic, and Biomechanical Analysis. Am J Sports Med 2015;43:1606-15. [Crossref] [PubMed]
- Claes S, Luyckx T, Vereecke E, et al. The Segond fracture: a bony injury of the anterolateral ligament of the knee. Arthroscopy 2014;30:1475-82. [Crossref] [PubMed]
- Weber AE, Zuke W, Mayer EN, et al. Lateral Augmentation Procedures in Anterior Cruciate Ligament Reconstruction: Anatomic, Biomechanical, Imaging, and Clinical Evidence. Am J Sports Med 2018;363546517751140 [Epub ahead of print]. [PubMed]
- Helito CP, Demange MK, Bonadio MB, et al. Anatomy and Histology of the Knee Anterolateral Ligament. Orthop J Sports Med 2013;1:2325967113513546 [Crossref] [PubMed]
- Dodds AL, Halewood C, Gupte CM, et al. The anterolateral ligament: Anatomy, length changes and association with the Segond fracture. Bone Joint J 2014;96-B:325-31. [Crossref] [PubMed]
- Zens M, Niemeyer P, Ruhhammer J, et al. Length Changes of the Anterolateral Ligament During Passive Knee Motion: A Human Cadaveric Study. Am J Sports Med 2015;43:2545-52. [Crossref] [PubMed]
- Helito CP, do Prado Torres JA, Bonadio MB, et al. Anterolateral Ligament of the Fetal Knee: An Anatomic and Histological Study. Am J Sports Med 2017;45:91-6. [Crossref] [PubMed]
- Qi W, Hosseini A, Tsai TY, et al. In vivo kinematics of the knee during weight bearing high flexion. J Biomech 2013;46:1576-82. [Crossref] [PubMed]
- Imbert P, Lutz C, Daggett M, et al. Isometric Characteristics of the Anterolateral Ligament of the Knee: A Cadaveric Navigation Study. Arthroscopy 2016;32:2017-24. [Crossref] [PubMed]
- Sonnery-Cottet B, Lutz C, Daggett M, et al. The Involvement of the Anterolateral Ligament in Rotational Control of the Knee. Am J Sports Med 2016;44:1209-14. [Crossref] [PubMed]
- Helito CP, Bonadio MB, Rozas JS, et al. Biomechanical study of strength and stiffness of the knee anterolateral ligament. BMC Musculoskelet Disord 2016;17:193. [Crossref] [PubMed]
- Huser LE, Noyes FR, Jurgensmeier D, et al. Anterolateral Ligament and Iliotibial Band Control of Rotational Stability in the Anterior Cruciate Ligament-Intact Knee: Defined by Tibiofemoral Compartment Translations and Rotations. Arthroscopy 2017;33:595-604. [Crossref] [PubMed]
- Monaco E, Fabbri M, Mazza D, et al. The Effect of Sequential Tearing of the Anterior Cruciate and Anterolateral Ligament on Anterior Translation and the Pivot-Shift Phenomenon: A Cadaveric Study Using Navigation. Arthroscopy 2018;34:1009-14. [Crossref] [PubMed]
- Rasmussen MT, Nitri M, Williams BT, et al. An In Vitro Robotic Assessment of the Anterolateral Ligament, Part 1: Secondary Role of the Anterolateral Ligament in the Setting of an Anterior Cruciate Ligament Injury. Am J Sports Med 2016;44:585-92. [Crossref] [PubMed]
- Inderhaug E, Stephen JM, Williams A, et al. Anterolateral Tenodesis or Anterolateral Ligament Complex Reconstruction: Effect of Flexion Angle at Graft Fixation When Combined With ACL Reconstruction. Am J Sports Med 2017;45:3089-97. [Crossref] [PubMed]
- Geeslin AG, Moatshe G, Chahla J, et al. Anterolateral Knee Extra-articular Stabilizers: A Robotic Study Comparing Anterolateral Ligament Reconstruction and Modified Lemaire Lateral Extra-articular Tenodesis. Am J Sports Med 2018;46:607-16. [Crossref] [PubMed]
- Schon JM, Moatshe G, Brady AW, et al. Anatomic Anterolateral Ligament Reconstruction of the Knee Leads to Overconstraint at Any Fixation Angle. Am J Sports Med 2016;44:2546-56. [Crossref] [PubMed]
- Nielsen ET, Stentz-Olesen K, de Raedt S, et al. Influence of the Anterolateral Ligament on Knee Laxity: A Biomechanical Cadaveric Study Measuring Knee Kinematics in 6 Degrees of Freedom Using Dynamic Radiostereometric Analysis. Orthop J Sports Med 2018;6:2325967118789699 [Crossref] [PubMed]
- Ferretti A, Monaco E, Fabbri M, et al. Prevalence and Classification of Injuries of Anterolateral Complex in Acute Anterior Cruciate Ligament Tears. Arthroscopy 2017;33:147-54. [Crossref] [PubMed]
- Monaco E, Ferretti A, Labianca L, et al. Navigated knee kinematics after cutting of the ACL and its secondary restraint. Knee Surg Sports Traumatol Arthrosc 2012;20:870-7. [Crossref] [PubMed]
- Puzzitiello RN, Agarwalla A, Zuke WA, et al. Imaging Diagnosis of Injury to the Anterolateral Ligament in Patients With Anterior Cruciate Ligaments: Association of Anterolateral Ligament Injury With Other Types of Knee Pathology and Grade of Pivot-Shift Examination: A Systematic Review. Arthroscopy 2018;34:2728-38. [Crossref] [PubMed]
- Muramatsu K, Saithna A, Watanabe H, et al. Three-dimensional Magnetic Resonance Imaging of the Anterolateral Ligament of the Knee: An Evaluation of Intact and Anterior Cruciate Ligament-Deficient Knees From the Scientific Anterior Cruciate Ligament Network International (SANTI) Study Group. Arthroscopy 2018;34:2207-17. [Crossref] [PubMed]
- Cavaignac E, Wytrykowsk K, Reina N, et al. Ultrasonographic Identification of the Anterolateral Ligament of the Knee. Arthroscopy 2016;32:120-6. [Crossref] [PubMed]
- Faruch Bilfeld M, Cavaignac E, Wytrykowski K, et al. Anterolateral ligament injuries in knees with an anterior cruciate ligament tear: Contribution of ultrasonography and MRI. Eur Radiol 2018;28:58-65. [Crossref] [PubMed]
- DePhillipo NN, Cinque ME, Chahla J, et al. Anterolateral Ligament Reconstruction Techniques, Biomechanics, and Clinical Outcomes: A Systematic Review. Arthroscopy 2017;33:1575-83. [Crossref] [PubMed]
- Ferreira MC, Zidan FF, Miduati FB, et al. Reconstruction of anterior cruciate ligament and anterolateral ligament using interlinked hamstrings - technical note. Rev Bras Ortop 2016;51:466-70. [Crossref] [PubMed]
- Helito CP, Camargo DB, Sobrado MF, et al. Combined reconstruction of the anterolateral ligament in chronic ACL injuries leads to better clinical outcomes than isolated ACL reconstruction. Knee Surg Sports Traumatol Arthrosc 2018; [Epub ahead of print]. [Crossref] [PubMed]
- Sonnery-Cottet B, Barbosa NC, Tuteja S, et al. Minimally Invasive Anterolateral Ligament Reconstruction in the Setting of Anterior Cruciate Ligament Injury. Arthrosc Tech 2016;5:e211-5. [Crossref] [PubMed]
- Delaloye JR, Murar J, Gonzalez M, et al. Clinical Outcomes After Combined Anterior Cruciate Ligament and Anterolateral Ligament Reconstruction. Tech Orthop 2018; [Epub ahead of print]. [Crossref]
- Ibrahim SA, Shohdy EM, Marwan Y, et al. Anatomic Reconstruction of the Anterior Cruciate Ligament of the Knee With or Without Reconstruction of the Anterolateral Ligament: A Randomized Clinical Trial. Am J Sports Med 2017;45:1558-66. [Crossref] [PubMed]
- Webster KE, Feller JA. Exploring the High Reinjury Rate in Younger Patients Undergoing Anterior Cruciate Ligament Reconstruction. Am J Sports Med 2016;44:2827-32. [Crossref] [PubMed]
- Shelbourne KD, Benner RW, Gray T. Results of Anterior Cruciate Ligament Reconstruction With Patellar Tendon Autografts: Objective Factors Associated With the Development of Osteoarthritis at 20 to 33 Years After Surgery. Am J Sports Med 2017;45:2730-8. [Crossref] [PubMed]
- Musahl V, Getgood A, Neyret P, et al. Contributions of the anterolateral complex and the anterolateral ligament to rotatory knee stability in the setting of ACL Injury: a roundtable discussion. Knee Surg Sports Traumatol Arthrosc 2017;25:997-1008. [Crossref] [PubMed]

何金深
中南大学湘雅三医院骨科主治医师,医学博士。博士阶段师从中南大学湘雅三医院骨科主任吴松教授,2012年-2014年及2019-2020年在美国匹兹堡大学医学中心学习,师从国际著名运动医学专家Freddie Fu及Rocky Tuan教授。擅长运动医学及关节外科常见疾病诊治,对骨折脱位的手法治疗有一定造诣,同时主攻前交叉韧带缝合修复,个体化重建,髌骨脱位精准治疗及半月板损伤中心化手术。发表SCI论文10余篇,国家发明专利1项,主持国家自然科学基金一项,中南大学“新湘雅人才工程”计划一项,2017年度获湘雅三医院“青年岗位能手”称号,2018年度获《中华骨与关节杂志》中国骨科好医生读片大赛湖南省及华中赛区第一名,2019年度获湘雅三医院“十佳青年”、《中华医学信息导报》关节典型病例演讲赛湖南赛区及华南赛区第一名。(更新时间:2021/9/2)
(本译文仅供学术交流,实际内容请以英文原文为准。)
Cite this article as: Delaloye JR, Murar J, Koch PP, Sonnery-Cottet B. Combined anterior cruciate ligament and anterolateral ligament lesions: from anatomy to clinical results. Ann Joint 2018;3:82.